1 非特异性指标
概念补充:
- AUROC:接受者操作特征曲线下面积 (the area under the receiver operation characteristic cure),衡量评分系统区分患者是否存活的能力
- PHM:病死危险度(probability hospital mortality)
指标的评价:
- 校准度(Calibration,CAL):与实际病死率的符合程度
- 分辨度(Discrimination,DIS):区分患者是否存活的能力
| 提出年份 | 指标简称 | 指标名称 |
|---|---|---|
| 1974 | TISS | 治疗干预评分系统 |
| 1981 | APACHE | 急性生理和慢性健康评分 |
| 1983 | SAPS | 简化急性生理评分 |
| 1985 | APACHE II | |
| 1985 | MPM | 死亡概率模型 |
| 1991 | APACHE III | |
| 1993 | SAPS II | |
| 1993 | MPM II |
1.1 TISS评分
治疗干预评分(TISS)是一种根据患者所需要采取的监测、治疗、护理和诊断性措施的多少,以及每项干预措施的重要性进行评分,用于评估ICU医疗护理工作量,一定程度上反映了患者疾病的严重程度。
1974年开始应用于临床,用于评估的干预措施有76项。1983 年第一次进行了修订,最近又出了简化版本TISS 28。自APACHE评分的成功推广后,TISS已逐渐退出对病情的评估,目前常用于ICU资源管理和监护病人分组分层研究。
TISS的特点:
- 适用于所有的住院患者
- 能很好的反映护理和医疗工作
- 不能反映疾病的严重程度
- 可作为转出ICU的评价标准
其他常用的ICU护理评价体系还包括:护理人力评分(NEMS)、护理工作评分(NAS)、护士工作时间评分系统(TOSS)
1.2 Apache评分
Apache-Ⅰ(Acute Physiology and Chronic Health Evaluation)评分:
- 主要由两部分组成,反映急性疾病严重程度的急性生理学评分(APS)和患病前的慢性健康状况评分(CHS),即APS+CHS
- 其中APS指标有34项,每项0~4分;CHS主要分为4种评级
- 因为包含主观因素过多,预测个体病死率的误差太大而被淘汰
Apache-Ⅱ评分:
- 继承自Apache-Ⅰ,也是主要考虑急性生理与慢性健康评分
- 急性生理学评分APS指标减少至12项,结合年龄因素、慢性健康评分和GCS昏迷评分后,共15项计算。最终得分范围在0~71之间
- 常见应用:评估病情、辅助制定治疗方案;可用于死亡风险预测;治疗效果对比;考核医院ICU的医疗质量
- 局限性:更适用于未受到治疗干预的早期(36h内);评价病死率时要与疾病分类密切相关;在特定疾病或少样本患者群体中预后评价较差
慢性健康评分:符合慢性器官功能不全或免疫功能抑制的患者,择期手术后入 ICU,为 2 分;急诊手术或非手术后入 ICU,为 5分
慢性器官功能不全或免疫功能抑制状态的诊断标准:
Apache-Ⅲ 评分:
- 相比于Apache-Ⅱ,最大变动为使用逻辑回归分析形成评价参数
- 急性生理学评分APS指标增加至17项,对诊断分类进行了丰富(少部分罕见病可能存在误差);其他不再展开的细项调整
- 评分适用范围:住ICU时长大于4小时且年龄在16岁及其以上;不考虑由于烧伤或胸痛导致的入ICU;不考虑心肌梗死患者;冠状动脉搭桥患者需单独分析
- 局限性:作为商业产品,未公开相关系数;不能直接计算PHM,指标多,数据收集困难,评价方法独特,计算复杂;
1.3 SAPS评分
SAPS评分指简化急性生理学评分(Simplified Acute Physiology Scores)
SAPS-Ⅰ是在APACHE-Ⅰ的基础上的优化:
- 考虑了14个生理指标,由Jean-Roger Le Gall公布于1984年
- 优点是指标计算简单,评价预后时不需要考虑患者的诊断
- 缺点是指标及其正常范围是人为规定的,形成于专家意见
SAPS-Ⅱ是在APACHE-Ⅲ的基础上的优化:
- 排除<18岁、烧伤、CCU(心脏重症监护室)、心脏手术后的患者
- 考虑了12项生理指标,由Le Gall在1993年发表
- 指标分级由逻辑回归分析的结果确定,更加客观
- 考虑了慢性健康状况,很容易计算得出住院死亡率
- 在欧洲使用广泛,指标效力于辨别力与APACHE-Ⅲ、MPMⅡ相当
相比于APACHE-Ⅱ,SAPS-Ⅱ的优点是:
- 所需生理因素更少,在临床上更容易收集
- 使用逻辑回归分析规范指标,结果客观性更强
- 预测准确度略高,适用范围更广,不需要考虑疾病诊断
1.4 MPM评分
MPM指的是死亡预测模型(mortality prediction models)
MPM-Ⅰ主要用于推测病人死亡的概率
- 使用逻辑回归分析,寻找与病死率相关的特征病赋予权重
MPM-Ⅱ在MPM-Ⅰ的基础上进行长期优化
- 排除烧伤、CCU(心脏重症监护室)、心脏手术后的患者
- 有四个独立子指标($MPM_0$,$MPM_24$,$MPM_48$,$MPM_72$),分别用于计算入ICU时、入ICU后24小时、入ICU后48小时、入ICU后72小时的PHM
- 优势:所需变量少且简单;最大优势是可以在患者入ICU时就进行预后评估;可进行长期动态评价(其他评价都限制在入ICU24h或36h内)
2 器官功能衰竭评分
注:目前几乎所有器官衰竭诊断标准都缺少对胃肠道功能的评估。胃肠道不仅是消化器官,同时也是免疫器官,而很遗憾的是限制尚未能找到反映胃肠道功能的确切指标
2.1 SOFA评分
序贯器官衰竭评估 (SOFA) 评分:
- 1994 年在欧洲重症监护医学学会的支持下开发,作为定量评估器官功能障碍或随时间衰竭的客观工具,因此也用于评估患者对治疗的反应。
- SOFA评分对6项功能器官(呼吸、心血管、肝脏、凝血、肾脏和神经系统)进行打分。单个功能器官分值范围是[0-4],sofa评分范围是[0-24]分。多器官衰竭定义为有两个或多个器官评分≥3
- 论文 <sup>[6]</sup>提出了一种新的快速SOFA值评估方法(用于多器官衰竭和死亡率的预后预测):呼吸频率≥22/min,收缩压≤100mmHg和心理状态的改变(Altered mentation,GCS ≤ 14)
论文提出了一种新的快速SOFA值评估方法(用于多器官衰竭和死亡率的预后预测):呼吸频率≥22/min,收缩压≤100mmHg和心理状态的改变(Altered mentation)
SOAF 2.0 发布(20251030)
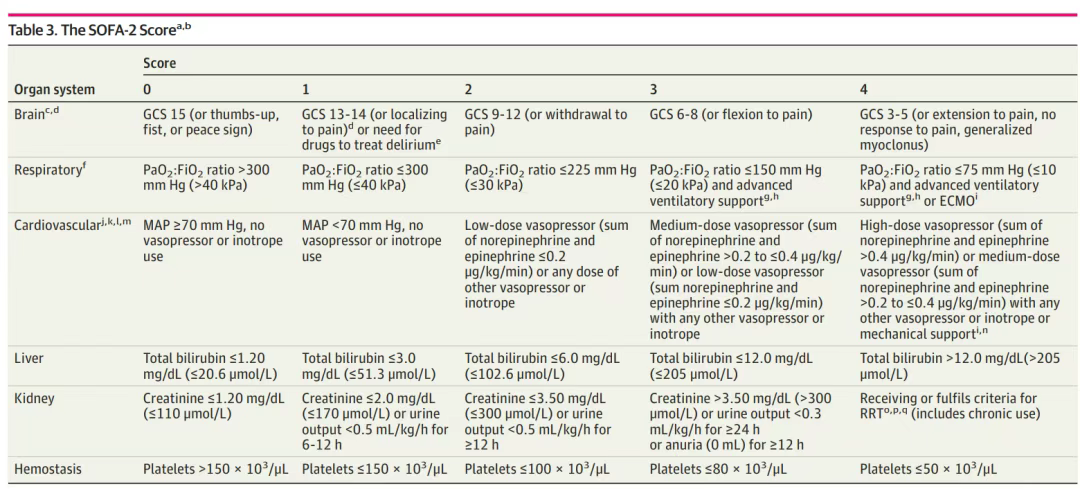
关于 SOFA1 与 SOFA2 的评分规则对比细节,可参考 SOFA 新旧评分对比
2.2 Denver评分
丹佛(Denver)MOF评分:
- 1987年,丹佛小组首次开发了评估MOF的量表。
- Denver评分考虑了四个系统(呼吸、肾脏、肝脏、心血管),每个系统的评分从 0 到 3
- 器官衰竭定义为评分超过 0,而 MOF 定义为两个或两个以上器官衰竭,确定外伤48h后总分≥4 分
2.3 Marshall评分
马歇尔(Marshall)MOF评分
- 在 1990 年代,马歇尔等人提出了评估 MOF 的新量表。在很多论文中也会之间称呼这一评分为MODS评分
- 评估了 6 个系统(呼吸、血凝、肝脏、心血管、肾脏、昏迷指数),每个系统的评分从 0 到 4。
- 马歇尔评分不将特定值视为 MOF 的指标。而是根据观察到的死亡率定义严重程度,得分为 9-12 的患者中死亡率为 25%;得分为 13-16 的人为 50%;得分为 17-20 的人为 75%
论文拓展:SOFA评分与Denver评分、Marshall评分的对比
2.4 LODS评分
LODS指的是逻辑性器官功能障碍评分(Logistic Organ Dysfunction System)
- 计算较为复杂,最后会对所有器官的障碍评分进行综合评分
- 适合在刚入ICU的时候计算
2.5 Brussels评分
- 和SOFA评分相似,只不过在心血管功能障碍的定义不同,Brussels评分主要依靠低血压、酸中毒来确定心血管功能障碍,相对来说可能存在误差(酸血症可能由肾衰竭、高碳酸血症引起)
3 特异性指标
3.1 GCS昏迷评分
格拉斯哥昏迷评分 (Glasgow Coma Scale,GCS):考虑了睁眼反应、语言反应和肢体运动三个方面。其三个方面的分数加和即为昏迷指数。
AVPU 评分:GCS 的简化版,通过三个指标评估患者的反应:眼睛、声音和运动技能
AVPU 正常=15 GCS;对声音有反应=13 GCS;对疼痛有反应=8 GCS;无反应=3GCS
3.2 ASA 麻醉评分
3.3 POSSUNM评分
生理学和手术侵袭度评分(The Physiological and Operative Severity Score for the Enumeration of Mortality and Morbidity,简称POSSUNM)是一种常见的判断手术死亡率(R2)和并发症发生率(R1)的评分方法,在评估血管手术、普通外科、胸科大手术的风险时有较好的评价
- 能预警病人的死亡概率,为医生提供前瞻性的信息
- 对于R值大于50%的病人,需高度关注病情变化和生理学状态的纠正
- 可作为动态评分,观察病情的发展趋势,提供客观的预后信息
3.4 SIRS评分
全身炎症反应综合征(Systemic inflammatory response syndrome,SIRS)评分是一种对急诊和危重病人都很有用的疾病严重程度评分系统
- 评价方式简单,适合急诊病人
- 白细胞增多能提示住院时长;体温能预示死亡风险
3.5 Mini-Cog
Mini-Cog是一个简短的认知测试,包括3个词语的回忆和1个时钟绘制测试。3个词的回忆为3分,画钟为2分,满分为5分,平均用时3 min。Mini-Cog是门诊医师常用量表之一
3.6 其他疾病特异性评分
- 针对急性心肌梗死患者的Killip分级
- 针对急性胰腺炎的Ranson评分
4 共病指数
共病(comorbidity)又称同病、合病,指的是索引病例出现另外一种不同的疾病。
索引疾病通常根据疾病负担而确定
共病强调“共因”,而多病共存仅强调“共存”
4.1 Charlson共病指数
Charlson共病指数(Charlson comorbidity index,CCI)是目前应用最为广泛的共病评估工具。Charlson等于1987年参考不同疾病对患者一年死亡率的相对危险度开发了CCI,并随后加入了对年龄因素的评估。
CCI包括疾病评估、严重程度评估、评分系统3大部分,其中疾病评估包括19项疾病,严重程度评估则是根据其严重程度分别赋权重1、2、3、6分。CCI根据年龄调整计分,自50~59岁开始计1分,每增加10岁计分增加1分。CCI不仅适应于危重患者,也适用于手术患者、高龄老年患者等。CCI已被证实与死亡率、失能、再次入院、住院时间、伤后死亡情况以及手术后不良事件风险等密切相关。
4.2 Elixhauser共病指数
Elixhauser共病指数通过分析与住院时间、收费系统、同质及异质疾病的死亡率的关系,最终确定30种疾病,并对其严重程度进行评估得到最终的评估结果。相比于CCI,Elixhauser指数考察的疾病更多,因而具有更高的判别效度。
Elixhauser共病指数的优势主要体现在对远期健康结局的预测能力
4.3 Clavien-Dindo并发症评分
Clavien-Dindo并发症评分是一种适用于所有外科手术及其并发症严重程度的评分系统,综合并发症指数将根据Clavien-Dindo分级系统对术后并发症进行分级,不同分级对应一定加权指数,综合计算患者并发症发生情况
术后并发症的分级(Dindo et al, Ann Surg 2004.):

- I级:无需特殊处理的并发症(止吐、退热、镇痛、利尿、电解质等药物治疗,物理治疗和床旁处理的切口感染)
- II级:需要除I级外的药物治疗(切口感染需要抗生素治疗,输血,全肠外营养)
- III级:需要外科、内镜、介入治疗(a级:不需要全身麻醉的干预;b级:需要全身麻醉的干预)
- IV级:出现威胁生命的并发症,需要ICU治疗(a级:单器官功能障碍;b级:多器官功能障碍)
- V级:因术后并发症死亡
计算方法见公式() $$CCI=\sqrt{300*N_1+1750*N_2+2750*N_{3a}+4550*N_{3b}+7200*N_{4a}+8550*N_{4b}}/2$$
- 上式中$N_x$表示级别为$x$的并发症数量,当出现V级并发症时,CCI=100(最大)
- CCI 也可通过在线计算器(www.assessurgery.com)自动计算
- CCI 得分范围为0~100分,0表示没有并发症,100表示因为并发症而死亡
- 优点:纳入所有术后并发症,评估更为全面
5 血液相关指标
5.1 血压
舒张期血压(DiastolicBP) (mmHg) 收缩期血压(SystolicBP) (mmHg) 平均血压(MVBP) (mmHg)
PaCO2 level(动脉血二氧化碳分压水平):PaCO2的正常值男人与女人是有所差异的,男人是35~44mmHg,女人是32~45mmHg,这是反应酸碱平衡中呼吸因素的一项非常重要的指标,在临床当中经常用到。当数值明显低于正常范围,表示通气过度,可能存在呼吸性碱中毒,也可能存在代谢性酸中毒;当数值明显升高时,对呼吸中枢有抑制作用,有导致呼吸衰竭的风险。参考
PaO2 level(动脉血氧分压水平):正常值10~13.3kPa(75~100mmHg)。静脉血氧分压不受呼吸功能影响,与循环功有关系。对于呼吸功能正常的病人,当微循环障碍时,由于血液在毛细血管停留时间延长,组织利用氧增加,可出现动脉血氧分压正常,而静脉血氧分压明显降低。参考
平均动脉压=舒张压+1/3脉压差(收缩压 - 舒张压)=1/3(收缩压+2×舒张压)
中心静脉压(central venous pressure,CVP)
- 正常值为0.49-1.18Kpa(5-12cmH2O)(4-9mmHg)
- CVP<0.49kPa(5cmH2O,4mmHg),为右心房充盈不足或血容量不足
- CVP>1.47kPa(15cmH2O,11mmHg)时,提示心功能不全
- CVP>1.96kPa(20cmH2O,15mmHg)时,则表示存在充血性心力衰竭
5.2 血氧
人的全血中有4种2.1 血红蛋白:
SO2(血红蛋白氧饱和度): oxygen saturation of hemoglobin,简称血氧饱和度,指血红蛋白实际上所结合的氧含量被全部血红蛋白能够结合的氧除得的百分率。
SaO2(动脉血氧饱和度):arterial oxygen saturation,正常范围在95% ~ 98%,氧合血红蛋白(HbO2)占总血红蛋白的百分比
SvO2(静脉血氧饱和度):venous oxygen saturation,正常范围在70% ~ 75%
C-O2(全血氧含量):全氧含量是指氧的化学结合量和物理溶解量的总和
CaO2(动脉血氧含量):CaO2=1.34 mL/(g●100 mL) x Hb(g) x SaO2(% )+0.003 mL/(mm Hg●100 mL) x PaO2 ( mm Hg)。一般正常条件下每100mL的血约含20 mL氧
SpO2(脉搏血氧饱和度):氧合血红蛋白(HbO2)占氧合血红蛋白(HbO2)与解氧血红蛋白(Hb)之和的百分比,一般情况下,血氧饱和度应该达到95%左右,如果指尖所测血氧低于90%,是比较危险的状况,应该引起重视。血氧低原因主要包括呼吸衰竭、肺部和气管异常,尤其要重视,很多患者突然发现血氧下降,危重症包括肺结节、气胸等情况,这时应该去急诊及时处理。目前SpO2已经实现无创性连续监测的方法,作为CU的第五生命体征被广泛地应用。
氧合指数 = 氧分压/吸入氧浓度 = PaO2/FiO2 = PaO2/(21+4×氧流量)%
5.3 血液成分
albumin level(白蛋白水平):白蛋白(又称清蛋白)是人体血浆中最主要的蛋白质,维持机体营养与渗透压。
glucose count(血糖含量)
BUN level( 尿素氮水平,Blood Urea Nitrogen):血浆中除蛋白质以外的一种含氮化合物,它从肾小球滤过而排出体外。在肾功能不全失代偿时,BUN将升高。所以临床以将其作为判断肾小球滤过功能的指标。
minimum platelet(血小板含量):血小板的主要功能是凝血和止血,修补破损的血管。
lactate level(血中乳酸浓度):血乳酸是体内糖代谢的中间产物,主要由红细胞、横纹肌和脑组织产生,血液中的乳酸浓度主要取决于肝脏及肾脏的合成速度和代谢率。在某些病理情况下(如呼吸衰竭或循环衰竭时),可引起组织缺氧,由于缺氧可引起体内乳酸升高。另外,体内葡萄糖代谢过程中,如糖酵解速度增加,剧烈运动、脱水时,也可引起体内乳酸升高。体内乳酸升高可引起乳酸中毒。检查血乳酸水平,可提示潜在疾病的严重程度。
anion gap(阴离子间隙):指血浆中未测定的阴离子(UA)与未测定的阳离子(UC)浓度间的差值,即AG=UA—UC。AG的正常值为8--16mmol/l,平均值为12mmol/l。AG比值异常可表现为升高和降低两种情况,临床上以升高多见,并且临床意义较大。AG升高多见于代谢性酸中毒的全过程:因代谢紊乱,酸性产物增加,导致代谢性酸中毒症状最为多见。缺氧时乳酸产生过多;患者不能进食或糖尿病时等脂肪代谢紊乱,导致酮体增加;菌血症、烧伤等组织大量破坏,蛋白质分解,使得含硫产物增多等
5.4 血压反应指数 BPRI
BPRI 是一种简便、快速、准确的指标,可用于评价脓毒性休克患者对血管活性药物的反应
BPRI = 给定时间点的MAP除以血管活性-肌力评分(vasoactive-inotropic score, VIS)
脓毒症早期(脓毒症确诊后 7 天内)的 BPRI 与院内死亡率之间的关系:
- 在内部队列中,当BPRI低于7.1时,每单位减少死亡的估计比值比为1.32 (95% CI 1.20-1.45),而当BPRI高于7.1时,估计比值比为0.99 (95% CI 0.97-1.01);MIMIC-IV和eICU-CRD也存在类似的关系
5.5 血液其他
PT(血浆凝血酶原时间):是指在缺乏血小板的血浆中加入过量的组织因子(兔脑渗出液)后,凝血酶原转化为凝血酶,导致血浆凝固所需的时间。主要反映外源性凝血是否正常,正常范围:11~13秒。INR的值越高,血液凝固所需的时间越长。这样可以防止血栓形成,例如血栓导致的中风。但是,如果INR值非常高时,就会出现无法控制的出血的风险。参考
APTT(活化部分凝血活酶时间):是内源性凝血酶原时间较为敏感的指标。一般在肝脏合成。肝脏功能受损时,肝脏合成功能下降,肝脏功能异常时,aptt的指标升高。正常参考值:23.00~37.00秒 参考
6 循环相关指标
内生肌酐清除率(CCR)的计算公式:
- CCR = (140-年龄)×体重(kg)/(72×血肌酐 SCR (mg/dl) )
- CCR = ((140-年龄)×体重(kg))/(0.818×血肌酐 SCR(umol/L))
- 女性按计算结果×0.85;成人 80~120ml/min;新生儿 40~65ml/min
urine output(尿量):
- 成人正常范围在1.0-1.5L/24h,或每kg在1mL/h
- 婴幼儿尿量按体重计算,大约是成人的3-4倍
尿渗透压(Uosm):成人一般600mmol /L~1000mmol /L,平均800mmol /L
隐性失水量
- 皮肤的蒸发和出汗:每日从皮肤蒸发的水份约500mL。这种蒸发的水份是比较恒定的,并不因为体内缺水而减少。根据体温,大于37摄氏度,每升高一度,多补3-5ml/kg。患者湿透衣裤失水量在1000ml
- 肺呼出水份:正常人每日从呼气中丧失水份约400mL。这种水份的丧失也是恒定的,也不因体内缺水而减少。气管切开病人,经气管插管每日失水量1000ml
- 消化道排水:每日胃肠分泌消化液8200mL,其中绝大部分重吸收,只有100mL左右从粪排出
外周灌注指数 (peripheral perfusion index,PPI)
- 反映外周血流灌注,代表机体微循环,由光体积描记信号(photoplethysmography,PPG)测得;受两大因素影响,即外周循环中的血容量和血管张力;由脉搏血氧仪得出的参数,具有无创、简便易获取及可连续监测的特点
- 应用:(1)既往研究发现PPI<1.4是组织灌注不足的标志,可早期预测脏器衰竭及休克的发生;当PPI<2时与患者发生心血管死亡风险增加相关,可较好判断患者是否会出现心血管死亡(2)可预测心原性休克患者预后、90 d全因死亡率(3)PPI的变化可反映CO的变化,预测值可达91%,提示PPI可较好预测液体反应性(4)有研究证实,15 min的SBT后,PPI≤0.88提示脱机失败可能性较大;行30 min的SBT后,PPI≤1.41预测脱机后再插管概率为95%,特异度为72%,敏感度为94%(5)液体复苏后6 h的PPI水平可预测谵妄的发生,以2.12为最佳阈值,敏感度为74.5%,特异度为95.9%(6)PPI的数值越低,提示静脉ECMO操作导致肢体缺血(发生率 18.3%)的并发症的风险越高
- 不足:(1)有较强的个体间差异性,最好考虑个体前后的 PPI 差异(2)受CO及血管张力的影响(3)对于体温低、四肢冰凉的患者,会出现信号不良现象
7 呼吸相关指标
GOLD 呼吸困难分级量表:
- 评估慢性阻塞性肺疾病(COPD)患者呼吸困难程度的工具。
- 分级:GOLD 1,轻度;GOLD 2,中度;GOLD 3,重度;GOLD 4,极重度
- 在线量表:https://www.mdcalc.com/calc/10460/hacor-score
RSBI(快速浅呼吸指数,Rapid Shallow Breathing Index)
- 定义:RSBI 是每分钟呼吸频率(f)与潮气量(TV,Tidal Volume)的比值,通常以每升毫升(breaths/min/L)表示。
- 计算公式:RSBI = 呼吸频率(breaths/min) / 潮气量(L)
- 用途:用于评估患者是否可以成功脱离机械通气。一般来说,RSBI 小于 105 被认为是脱机的良好预测指标。
MIP(最大吸气压,Maximum Inspiratory Pressure)
- 定义:MIP 是患者在最大努力吸气时所能产生的最低气道压力,通常以厘米水柱(cmH₂O)为单位。
- 用途:评估呼吸肌的力量。较低的 MIP 值可能表明呼吸肌无力,常用于评估患者是否适合脱离机械通气。
MEP(最大呼气压,Maximum Expiratory Pressure)
- 定义:MEP 是患者在最大努力呼气时所能产生的最高气道压力,通常以厘米水柱(cmH₂O)为单位。
- 用途:评估呼气肌的力量。较低的 MEP 值可能表明呼气肌无力,影响有效咳嗽和清除气道分泌物的能力。
TV(潮气量,Tidal Volume)
- 定义:TV 是每次正常呼吸时吸入或呼出的空气量,通常以毫升(mL)为单位。
- 用途:评估基本的呼吸功能和肺容量。潮气量的变化可以反映呼吸系统的健康状况。
VE(分钟通气量,Minute Ventilation)
- 定义:VE 是每分钟呼出的总气体量,通常以升/分钟(L/min)为单位。
- 计算公式:VE = 呼吸频率(breaths/min) × 潮气量(L)
- 用途:评估整体通气能力。VE 的变化可以反映呼吸系统的代谢需求和通气效率
